NOTICIA GRD
La importancia de contar con normas de comparación con casuística robusta y actualizada
La importancia de contar con normas de comparación con casuística robusta y actualizada
La American Heart Association recomienda a todos los adultos de 20 años o mayores que comprueben sus niveles de colesterol y otros factores de riesgo tradicionales cada 4 a 6 años mientras su riesgo se mantenga bajo.
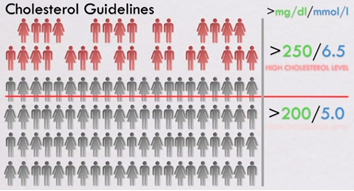
El “National Cholesterol Education Program” es el organismo que determina cuales son los niveles de colesterol “saludables” y cada cierto tiempo (años) estos han ido ajustando sus valores: primero fueron 250 mg/dl, luego bajaron a 220 mg/dl… y desde 2001 a la fecha la cifra es de 200 mg/dl. Por lo tanto, cuánto más bajan los niveles “normales” o “deseables” de colesterol, más personas recibirán indicación de fármacos para bajar el colesterol por parte de los médicos que sigan las nuevas guías. Una pastilla al día… para todos los días de su vida.
En este ejemplo, las guías de la “National Cholesterol Education Program” corresponden a la norma o estándar contra la que se compararán los valores sanguíneos de un paciente para establecer si sus resultados son normales o se encuentran por sobre la norma. De encontrarse alterados, se ejercerá la acción de prescribir medicamentos (estatinas) para llevar los valores sanguíneos del paciente por debajo de los de la norma.
¿Qué tiene que ver esto con el mundo GRD?
Cuando un hospital es diagnosticado como “poco eficiente”, por ejemplo, en la gestión de sus estancias, o bien con “deficiencias en calidad” por la mortalidad de sus pacientes, estos juicios se hacen comparando sus resultados con los de una “norma de comparación” (esta norma equivaldría a las guías de la “National Cholesterol Education Program”), que contiene el comportamiento promedio de estancias y mortalidad de los egresos hospitalarios de un conjunto de hospitales que cuentan con sistema GRD, en un período de tiempo definido.
En Chile, la norma actualmente en uso fue elaborada a partir de la casuística de 60 hospitales públicos de mediana y alta complejidad (sobre 5000 egresos) del año 2014, cuyos egresos fueron clasificados en base al agrupador IR-GRD en su versión 3.0. Con estos resultados se construyeron los indicadores de gestión esperados para el análisis del desempeño de los hospitales.
La pregunta que una persona podría hacerse es ¿por qué el Ministerio de Salud no ha actualizado la norma de comparación GRD, en circunstancias que hoy posee una base de datos mucho más robusta y actualizada que la de hace 7 años?
En efecto, el año 2014 muchos hospitales estaban finalizando la implementación de sus unidades GRD, ajustando sus procesos de captura de información y estandarizando criterios de codificación, con poca auditoría, lo cual hace altamente probable la existencia de una tasa no menor de errores de codificación y de subregistro en las historias clínicas. También es bastante cuestionable que tengamos una única norma, llamada “Norma Chilena”, que solo considera hospitales públicos y con la cual se comparan todos los prestadores hospitalarios, tanto públicos como privados. Lo recomendable es que existan varias normas, por ejemplo, por sector (pública y/o privada), por tamaño (número de camas), por nivel de complejidad (alta, mediana o baja), incluso por rango etarios (p.e., pediátricos y adultos). Tampoco se entiende por qué se sigue agrupando con la versión 3.0 del agrupador en circunstancias que actualmente la empresa 3M, propietaria de los IR-GRD, ha construido nuevas versiones (va en la 3.4), donde en cada una de ellas se actualizan los pesos relativos de los GRD, ya que las nuevas versiones incorporan las variaciones de costos dadas por la incorporación de nuevos fármacos y tecnologías a los protocolos de tratamiento de los diferentes problemas de salud. Además, incorporan las mejoras sugeridas por los propios usuarios del sistema, respecto de la agrupación de ciertos procedimientos, criterios de asignación de IR-GRD´s, entre otras optimizaciones.
Estas actualizaciones, tanto de la norma, como del agrupador, son muy relevantes por cuanto:
a) Fonasa compra servicios al sector privado y paga por GRD; algunos aspectos tales como los puntos de corte para definir outliers superiores, dependen de la norma. Por lo demás, el precio a pagar es determinado por el peso relativo del GRD el cual podría variar de una versión a otra del IR-GRD utilizado.
b) Varios indicadores basados en GRD forman parte de los instrumentos de control de gestión de los hospitales y de las redes asistenciales, por ejemplo, el Balanced Scorecard de Establecimientos Autogestionados en Red, los Compromisos de Gestión (COMGES) y las Metas Sanitarias. Varios de los indicadores GRD incorporados en estos instrumentos, se calculan usando como referencia la norma 2014, la que podría suponerse menos realista o ajustada que una nueva calculada con datos de mejor calidad, robustos y actualizados, y que considere las mejoras en eficiencia hospitalaria de los últimos 7 años, que es uno de los objetivos de los GRD.
Esperamos que más temprano que tarde, Minsal adopte las recomendaciones aquí formuladas en cuanto a actualizar la norma, disponer de varias normas incluida una de clínicas privadas y actualizar la versión del IR-GRD, en pos de una mayor legitimidad de este valioso sistema.
