NOTICIA GRD
Sistemas de Clasificación de pacientes en Centros de Mediana y Larga Estadía
Los sistemas de clasificación de pacientes (SCP) miden la casuística de los centros de atención sanitaria en función de determinadas características clínicas (diagnóstico, capacidad funcional, gravedad…) y consumos homogéneos de recursos, con el propósito de hacer comparables los desempeños de estos centros. Tienen múltiples finalidades, tales como:
En hospitales de agudos, los SCP más utilizados son los Grupos Relacionados por el Diagnóstico (GRD) y de ellos hemos hablado en múltiples oportunidades en esta comunidad.
Más de alguna vez hemos recibido preguntas acerca de la pertinencia de los GRD en Centros de Mediana y Larga Estancia (CMLE). Un sistema de clasificación de pacientes para CMLE debe como mínimo:
Se espera también que:
La respuesta es que los GRD no aplican a CMLE, fundamentalmente por las siguientes razones:
En los CMLE, los SCP utilizan el costo de personal (tiempo dedicado por los profesionales a la atención directa) como variable estimadora del costo por paciente, ya que representa la mayoría de los costos que varían en función del paciente. La aproximación al costo de personal puede ser directa o indirecta:
La tabla que sigue compara las características de distintos sistema de clasificación de pacientes para CMLE:
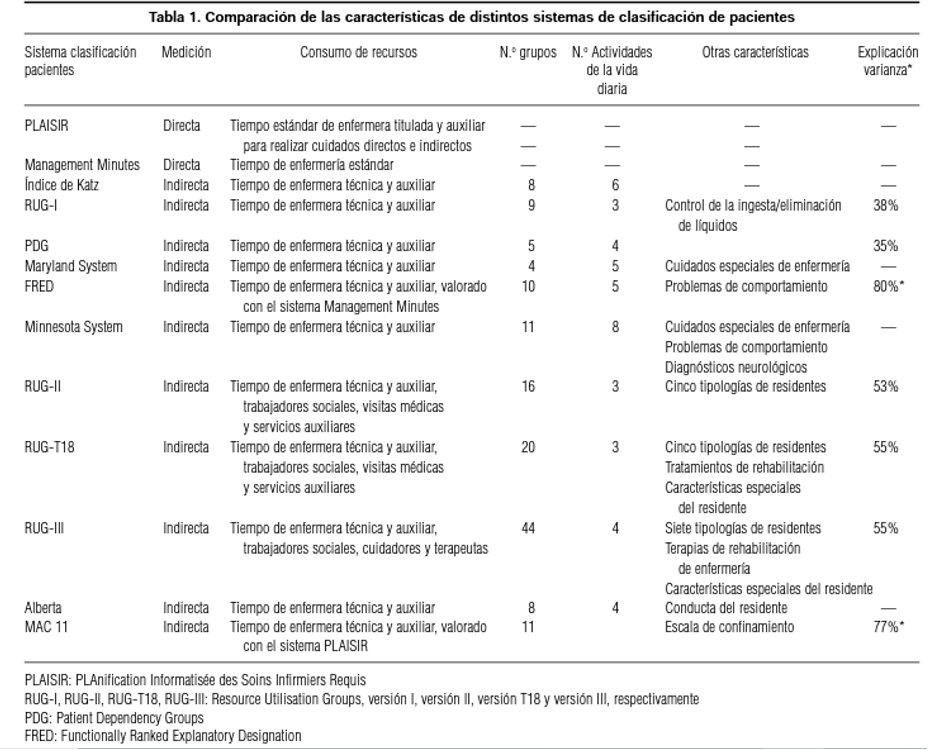
Las diferencias existentes entre los distintos sistemas de medición indirecta consisten en el número de AVD consideradas (entre tres y seis) y el escalonado de cada una de ellas (dicotómico o con varios niveles intermedios). Los índices de capacidad funcional más utilizados son el índice de Katz, el índice de Barthel y la escala de Kenny.
Los sistemas más elaborados incluyen variables explicativas de la capacidad funcional de los pacientes e incorporan progresivamente variables de complejidad asistencial para la determinación del número de grupos finales, que mejoran la explicación del uso de otros recursos diferentes de los de enfermería auxiliar: deterioro cognitivo, alimentación por sonda, existencia de úlceras, tiempo de rehabilitación etc. Ejemplos de este tipo son los Resource Utilization Groups versión I (RUG-I), RUG-II30,31,32, y RUG-T1833. La primera versión de los Resource Utilization Groups fue diseñada a principios de los años 80 y utilizada por la Veterans Administration para financiar la atención de los residentes hasta 1986. El sistema clasifica a los residentes con un uso similar de recursos (tiempo de enfermería) en nueve grupos, utilizando como criterios jerárquicos el grado de ayuda necesaria en tres AVD (vestirse, deambular, comer) y el control de ingesta/eliminación de líquidos. En la figura que sigue puede verse el esquema de clasificación del sistema RUGI-I:
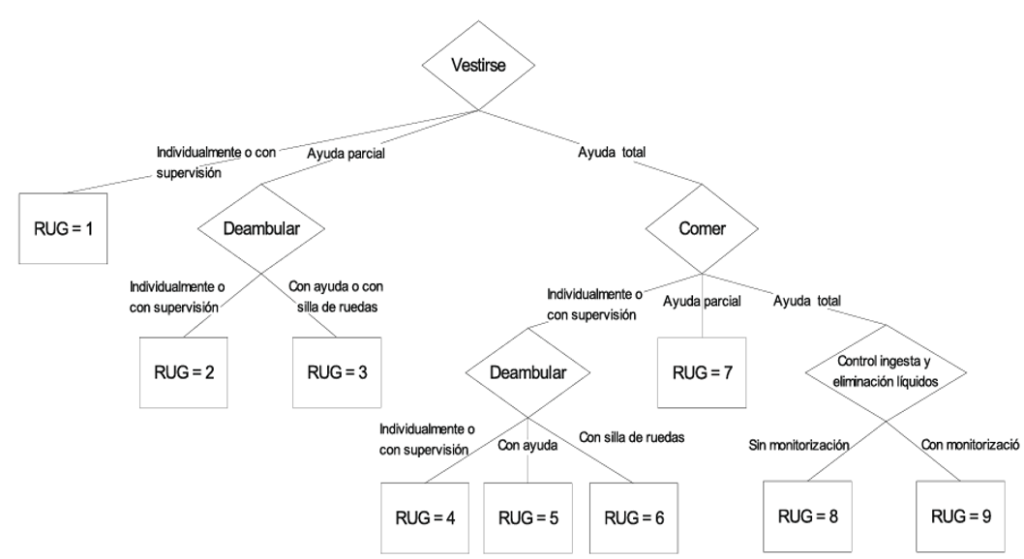
Las nuevas versiones de RUG son complejizaciones de este modelo.
©2023. Metamodelo SpA