NOTICIA
Presentación del Director de Fonasa Camilo Cid titulada “rol de los GRD en el financiamiento de la salud en Chile” en el seminario “Mecanismos de pago eficientes y gestión clínica en prestaciones hospitalarias” de la UC-Fonasa-BM
 Camilo Cid abrió su presentación recordando que desde el retorno a la democracia, Fonasa ha estado explorando mecanismos de financiamiento que se distancien del pago por prestación (“fee for service”), avanzando hacia la paquetización. En particular, los PPV fueron un intento de pago por resultado, pero no lograron escapar a la lógica del pago por acto a pesar de los esfuerzos realizados.
Camilo Cid abrió su presentación recordando que desde el retorno a la democracia, Fonasa ha estado explorando mecanismos de financiamiento que se distancien del pago por prestación (“fee for service”), avanzando hacia la paquetización. En particular, los PPV fueron un intento de pago por resultado, pero no lograron escapar a la lógica del pago por acto a pesar de los esfuerzos realizados.
En la contexto internacional ha existido una consolidación de mecanismos de pago por egreso, ajustados a la complejidad de los pacientes (tipo GRD) , no obstante que América Latina ha estado ausente de esta corriente. A partir del análisis de la experiencia internacional, es que en Chile se introdujeron masivamente los GRD a partir del año 2009, al comienzo para gestión clínica y luego (2015) como mecanismo de compra de servicios y financiamiento hospitalario. Hoy Chile es el país más avanzado de la región en implementación de los GRD: 67 hospitales se financian con GRD lo que representa aproximadamente al 90% de la producción hospitalaria.
El aprendizaje fundamental de este proceso es que los mejores sistemas de pago son mixtos: una combinación de mecanismos prospectivos (p.e. GRD) con retrospectivos (p.e., pago histórico). Este tipo de combinación equilibra los riesgos financieros entre el financiador y el prestador, que es algo deseable.
Ahora bien, ¿qué permiten los GRD? en lo sustancial, facilitan la comparación de la producción de los hospitales, transformando la casuística en unidades comunes (GRD) que son agrupaciones de pacientes que tienen una intensidad similar de uso de recursos y un significado clínico similar. Habitualmente, Los países empiezan a usar los GRD para evaluar la calidad de la atención y mejorar la Gestión Clínica, sin embargo evolucionan hacia su uso como mecanismo de pago. El tiempo de implementación suele no ser pequeño, en promedio cerca de 10 años.
En nuestro sistema de salud, Fonasa es responsable de la función de financiamiento que tiene 3 componentes: recaudación, mancomunación solidaria (o gestión) y distribución/asignación.
La preocupación de Fonasa es la asignación de los recursos para que funcione todo el sistema. Como nuestro sistema de salud es integrado a nivel de resolución, integración que requiere una buena coordinación entre los distintos niveles de resolución (atención primaria, secundaria y terciaria), Fonasa debe tener una mirada de conjunto: en primer lugar, debe asegurar una asignación presupuestaria para el financiamiento de la atención primaria, esta se basa en un pago per cápita idealmente corregido apropiadamente de acuerdo al riesgo sanitario de las diferentes poblaciones (por ejemplo con sistemas de ajuste a nivel de estándares internacionales). En segundo lugar, debe financiar el mundo hospitalario para lo cual en Chile se utiliza un mecanismo híbrido en el cual destaca el pago por producción ajustado a la complejidad del egreso, o pago por GRD, y una componente de pago histórico (PPI). El pago por GRD permite además una complementariedad con el sector privado, dado que en nuestro sistema de salud hay una importante participación del sector privado. Esto se expresa con mucha claridad en el presupuesto, tal como lo veremos a continuación.
En efecto, Fonasa tiene dos modalidades de atención: la modalidad de atención institucional (MAI: atención en la red pública de salud) y la modalidad de libre elección (MLE: atención en cualquier prestador, con reembolso por parte de Fonasa) y los recursos destinados a ellos el año 2022 se describen en la lámina adjunta, que representa la importancia de cada uno de estos mecanismos (cifras en miles de pesos)

La vocación central de Fonasa es financiar el sistema público de salud y esto tiene una expresión clara en el presupuesto: el gasto en modalidad de atención institucional (MAI) alcanza poco más de 10 billones de pesos, algo así como 12.000 millones de dólares y se compone de una primera partida que se llama Programa de Prestaciones Institucionales (PPI) que corresponde a un pago histórico que financia todas aquellas prestaciones no cubiertas por GRD. Una segunda partida corresponde al pago por GRD y es el componente más grande (cerca del 54% del financiamiento hospitalario en el año 2022). Y finalmente una tercer gran partida que cubre las necesidades de la Atención Primaria, y que se calcula mediante un pago per cápita y el financiamiento de programas específicos (25% del presupuesto MAI en el año 2022). La segunda columna del gráfico todavía es MAI pero corresponde a recursos utilizados para cerrar las brechas del sistema público comprando servicios al sector privado. Incluye la compra de camas críticas, la compra de servicios para cumplir plazos GES, los centros de adulto mayor, las diálisis, atenciones por ley de urgencia y otras compras y programas. Eso totalizó casi 470 mil millones de pesos el año 2022.
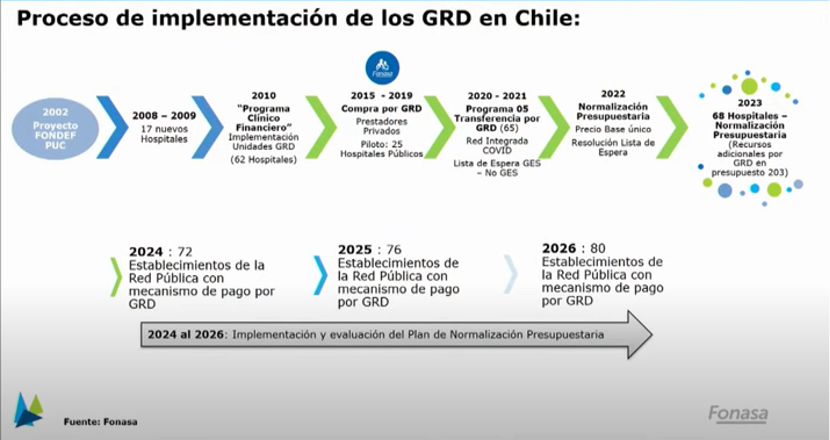
Evolución de los GRD en Chile
El año 2002 se realizó el primer proyecto exploratorio o piloto de GRD, financiado por Corfo (Fondef). El año 2010 empezó la implementación masiva de los GRD en los hospitales públicos y el 2015 su uso por parte de Fonasa para la compra de servicios al sector privado. EL 2020 se crea el programa 05 del presupuesto para el financiamiento de los hospitales mediante GRD.
Actualmente, 68 hospitales públicos utilizan GRD en Chile y este número se va a expandir a 80 hospitales el 2026.
Los GRD habilitan el benchmarking, es decir, la comparación entre prestadores y se utilizan para incentivar en los hospitales una competencia sana por emular al más eficiente y por mejorar su eficiencia. Promueven centrarse en los resultados y simultáneamente preocuparse por los costos que esto conlleva.
Los GRD son un modelo regulatorio de la asignación de los recursos, combinan la realidad de los costos con incentivos a la eficiencia (comparación con los pares), y el precio base (PB) es el estándar de eficiencia. En el mundo GRD no existe un PB por hospital que refleje los costos de cada hospital, independientemente de su eficiencia.
A través de los acuerdos de gestión, se incorporan indicadores GRD para generar incentivos a la mayor producción, a la eficiencia en el gasto y a la medición de desempeño en la gestión.
Desde el año 2021, Fonasa desarrolla el programa de auditoría GRD en Hospitales Públicos cuyo propósito es validar el proceso de codificación GRD a fin de garantizar un correcto y exacto reembolso al prestador por el caso tratado.
Como ya lo hemos mencionado, con los GRD se financian tanto los egresos hospitalarios (82%) como las CMA (18%).
El año 2017, un estudio de Fonasa determinó que existía una razonable correlación entre los pesos relativos GRD y los calculados en el estudio a partir de los costos locales. Dado que los GRD conllevan una función de producción, y no es necesariamente la local (los IR-GRD fueron calculados en EEUU), el estudio trajo tranquilidad.
Hay 772 GRD en el caso chileno. El PB es de US$3.353 ($2.726.560) para los 68 hospitales públicos. Hay también una red privada de 47 clínicas que están con algún tipo de convenio financiado mediante GRD. En ese caso, los PB provienen de las licitaciones y dependen de la complejidad de los establecimientos.
Existen además dos tipos de factores de ajuste: los tecnológicos (se pagan aparte las tecnologías que el sistema no puede capturar por su alto costo), así como la ubicación geográfica (zonas extremas: 2 hospitales australes) y el nivel de especialización (3 hospitales altamente especializados. La razón de estos ajustes es que el GRD no puede calcular o abarcar todo, hay una forma de reconocer que existen diferencias estructurales de costos entre algunos hospitales.
A partir del año pasado, se hizo un plan extraordinario de normalización presupuestaria que consideró pasar a un precio base único que reflejara mejor la estructura de costos de los hospitales y con ajustes por zona y especialización.
Así, el presupuesto del año 2023 incrementa significativamente la asignación de recursos por producción así como el PB, siendo el pago por GRD equivalente al 62% del presupuesto hospitalario (programa 05). El presupuesto no GRD se divide en Atención Ambulatoria Hospitalaria (21%) y otros componentes (17%). Como resultado, se ha observado que:
Conclusiones
Desafíos:
 Camilo Cid abrió su presentación recordando que desde el retorno a la democracia, Fonasa ha estado explorando mecanismos de financiamiento que se distancien del pago por prestación (“fee for service”), avanzando hacia la paquetización. En particular, los PPV fueron un intento de pago por resultado, pero no lograron escapar a la lógica del pago por acto a pesar de los esfuerzos realizados.
Camilo Cid abrió su presentación recordando que desde el retorno a la democracia, Fonasa ha estado explorando mecanismos de financiamiento que se distancien del pago por prestación (“fee for service”), avanzando hacia la paquetización. En particular, los PPV fueron un intento de pago por resultado, pero no lograron escapar a la lógica del pago por acto a pesar de los esfuerzos realizados.
En la contexto internacional ha existido una consolidación de mecanismos de pago por egreso, ajustados a la complejidad de los pacientes (tipo GRD) , no obstante que América Latina ha estado ausente de esta corriente. A partir del análisis de la experiencia internacional, es que en Chile se introdujeron masivamente los GRD a partir del año 2009, al comienzo para gestión clínica y luego (2015) como mecanismo de compra de servicios y financiamiento hospitalario. Hoy Chile es el país más avanzado de la región en implementación de los GRD: 67 hospitales se financian con GRD lo que representa aproximadamente al 90% de la producción hospitalaria.
El aprendizaje fundamental de este proceso es que los mejores sistemas de pago son mixtos: una combinación de mecanismos prospectivos (p.e. GRD) con retrospectivos (p.e., pago histórico). Este tipo de combinación equilibra los riesgos financieros entre el financiador y el prestador, que es algo deseable.
Ahora bien, ¿qué permiten los GRD? en lo sustancial, facilitan la comparación de la producción de los hospitales, transformando la casuística en unidades comunes (GRD) que son agrupaciones de pacientes que tienen una intensidad similar de uso de recursos y un significado clínico similar. Habitualmente, Los países empiezan a usar los GRD para evaluar la calidad de la atención y mejorar la Gestión Clínica, sin embargo evolucionan hacia su uso como mecanismo de pago. El tiempo de implementación suele no ser pequeño, en promedio cerca de 10 años.
En nuestro sistema de salud, Fonasa es responsable de la función de financiamiento que tiene 3 componentes: recaudación, mancomunación solidaria (o gestión) y distribución/asignación.
La preocupación de Fonasa es la asignación de los recursos para que funcione todo el sistema. Como nuestro sistema de salud es integrado a nivel de resolución, integración que requiere una buena coordinación entre los distintos niveles de resolución (atención primaria, secundaria y terciaria), Fonasa debe tener una mirada de conjunto: en primer lugar, debe asegurar una asignación presupuestaria para el financiamiento de la atención primaria, esta se basa en un pago per cápita idealmente corregido apropiadamente de acuerdo al riesgo sanitario de las diferentes poblaciones (por ejemplo con sistemas de ajuste a nivel de estándares internacionales). En segundo lugar, debe financiar el mundo hospitalario para lo cual en Chile se utiliza un mecanismo híbrido en el cual destaca el pago por producción ajustado a la complejidad del egreso, o pago por GRD, y una componente de pago histórico (PPI). El pago por GRD permite además una complementariedad con el sector privado, dado que en nuestro sistema de salud hay una importante participación del sector privado. Esto se expresa con mucha claridad en el presupuesto, tal como lo veremos a continuación.
En efecto, Fonasa tiene dos modalidades de atención: la modalidad de atención institucional (MAI: atención en la red pública de salud) y la modalidad de libre elección (MLE: atención en cualquier prestador, con reembolso por parte de Fonasa) y los recursos destinados a ellos el año 2022 se describen en la lámina adjunta, que representa la importancia de cada uno de estos mecanismos (cifras en miles de pesos)

La vocación central de Fonasa es financiar el sistema público de salud y esto tiene una expresión clara en el presupuesto: el gasto en modalidad de atención institucional (MAI) alcanza poco más de 10 billones de pesos, algo así como 12.000 millones de dólares y se compone de una primera partida que se llama Programa de Prestaciones Institucionales (PPI) que corresponde a un pago histórico que financia todas aquellas prestaciones no cubiertas por GRD. Una segunda partida corresponde al pago por GRD y es el componente más grande (cerca del 54% del financiamiento hospitalario en el año 2022). Y finalmente una tercer gran partida que cubre las necesidades de la Atención Primaria, y que se calcula mediante un pago per cápita y el financiamiento de programas específicos (25% del presupuesto MAI en el año 2022). La segunda columna del gráfico todavía es MAI pero corresponde a recursos utilizados para cerrar las brechas del sistema público comprando servicios al sector privado. Incluye la compra de camas críticas, la compra de servicios para cumplir plazos GES, los centros de adulto mayor, las diálisis, atenciones por ley de urgencia y otras compras y programas. Eso totalizó casi 470 mil millones de pesos el año 2022.
Evolución de los GRD en Chile
El año 2002 se realizó el primer proyecto exploratorio o piloto de GRD, financiado por Corfo (Fondef). El año 2010 empezó la implementación masiva de los GRD en los hospitales públicos y el 2015 su uso por parte de Fonasa para la compra de servicios al sector privado. EL 2020 se crea el programa 05 del presupuesto para el financiamiento de los hospitales mediante GRD.
Actualmente, 68 hospitales públicos utilizan GRD en Chile y este número se va a expandir a 80 hospitales el 2026.

Los GRD habilitan el benchmarking, es decir, la comparación entre prestadores y se utilizan para incentivar en los hospitales una competencia sana por emular al más eficiente y por mejorar su eficiencia. Promueven centrarse en los resultados y simultáneamente preocuparse por los costos que esto conlleva.
Los GRD son un modelo regulatorio de la asignación de los recursos, combinan la realidad de los costos con incentivos a la eficiencia (comparación con los pares), y el precio base (PB) es el estándar de eficiencia. En el mundo GRD no existe un PB por hospital que refleje los costos de cada hospital, independientemente de su eficiencia.
A través de los acuerdos de gestión, se incorporan indicadores GRD para generar incentivos a la mayor producción, a la eficiencia en el gasto y a la medición de desempeño en la gestión.
Desde el año 2021, Fonasa desarrolla el programa de auditoría GRD en Hospitales Públicos cuyo propósito es validar el proceso de codificación GRD a fin de garantizar un correcto y exacto reembolso al prestador por el caso tratado.
Como ya lo hemos mencionado, con los GRD se financian tanto los egresos hospitalarios (82%) como las CMA (18%).
El año 2017, un estudio de Fonasa determinó que existía una razonable correlación entre los pesos relativos GRD y los calculados en el estudio a partir de los costos locales. Dado que los GRD conllevan una función de producción, y no es necesariamente la local (los IR-GRD fueron calculados en EEUU), el estudio trajo tranquilidad.
Hay 772 GRD en el caso chileno. El PB es de US$3.353 ($2.726.560) para los 68 hospitales públicos. Hay también una red privada de 47 clínicas que están con algún tipo de convenio financiado mediante GRD. En ese caso, los PB provienen de las licitaciones y dependen de la complejidad de los establecimientos.
Existen además dos tipos de factores de ajuste: los tecnológicos (se pagan aparte las tecnologías que el sistema no puede capturar por su alto costo), así como la ubicación geográfica (zonas extremas: 2 hospitales australes) y el nivel de especialización (3 hospitales altamente especializados. La razón de estos ajustes es que el GRD no puede calcular o abarcar todo, hay una forma de reconocer que existen diferencias estructurales de costos entre algunos hospitales.
A partir del año pasado, se hizo un plan extraordinario de normalización presupuestaria que consideró pasar a un precio base único que reflejara mejor la estructura de costos de los hospitales y con ajustes por zona y especialización.
Así, el presupuesto del año 2023 incrementa significativamente la asignación de recursos por producción así como el PB, siendo el pago por GRD equivalente al 62% del presupuesto hospitalario (programa 05). El presupuesto no GRD se divide en Atención Ambulatoria Hospitalaria (21%) y otros componentes (17%). Como resultado, se ha observado que:
Conclusiones
Desafíos:
Metamodelo SpA
Av. Providencia N° 2237 – Providencia – Santiago Región Metropolitana Chile
©2025 Metamodelo SpA